


Im Praxisalltag ist es häufig nicht einfach, Diabetes-Patienten medikamentös einzustellen. Viele Nahrungsmittel, Medikamente aber auch der Lifestyle haben erheblichen Einfluss auf den komplexen Zuckerstoffwechsel und erschweren das therapeutische Management. Diabetiker haben darüber hinaus bei vielen Mikronährstoffen einen Mehrbedarf, der mit der Ernährung allein schwierig zu decken ist. Bereits geringfügige chronische Defizite können zu schwerwiegenden negativen Folgen, wie Retinopathie oder Niereninsuffizienz, führen.
Daher ist es zunächst sinnvoll, krankheitsspezifische Mangelzustände zu diagnostizieren und zu beseitigen. So haben Diabetiker aufgrund des höheren Bedarfs häufig einen Mangel an Zink, Magnesium und Kalium. Auch die langfristige Substitution antioxidativ wirksamer (z.B. Zitrusflavonoide), den Kohlenhydrat-Stoffwechsel regulierender (Chrom, B-Vitamine etc.) und Insulin-Resistenz reduzierender (z.B. Natriumhydrogenkarbonat) Mikro- und Makronährstoffe hat einen hohen präventiven Stellenwert und kann teilweise zu einer Dosisreduktion von Antidiabetika führen.
In den folgenden Artikeln haben wir einige aktuelle Studien zu diesem Thema zusammengefasst, um Ihnen praktische Empfehlungen für ein adjuvantes Diabetes-Management mit verschiedenen essentiellen Vitalstoffen an die Hand zu geben.
Inhalt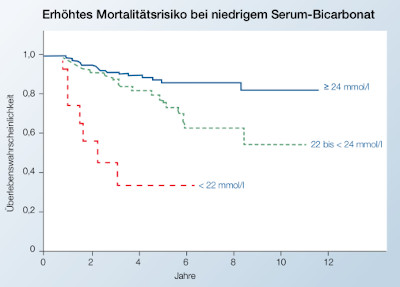
Bei Standard-Bikarbonat-Werten unter 22 mmol/L steigt das Mortalitätsrisiko. Spätestens dann solten 1-3 g Natriumbikarbonat verordnet werden. Die Tabletten solten eine magensafresistente Galenik haben, um gastrointestinale Nebenwirkungen zu vermeiden und eine hohe Bioverfügbarkeit zu erreichen.
Abb. modifiziert nach Chang TI et al. A Low Serum Bicarbonate Concentration as a Risk Factor for Mortality in Peritoneal Dialysis Patients. PLoS One 2013;8(12): e82912.
Die drei häufigen Zivilisationserkrankungen Diabetes mellitus, chronische Niereninsuffizienz (CKD) und chronisch metabolische Azidose (cmA) sind eng miteinander assoziiert. Insbesondere unbehandelte oder schlecht eingestellte Diabetiker haben ein hohes Risiko für Nierenerkrankungen mit einer chronischen metabolischen Azidose als Konsequenz
Mandel et al. [1] konnten im Verlauf von 10 Jahren zeigen, dass in einer Studienpopulation von 630 Frauen, die zum Zeitpunkt der Erstuntersuchung noch keinen Diabetes mellitus entwickelt hatten, jene Frauen mit Bikarbonat-Konzentrationen unterhalb des Median von 22,4 mmol/L ein signifikant höheres Risiko für die Entwicklung eines Diabetes hatten.
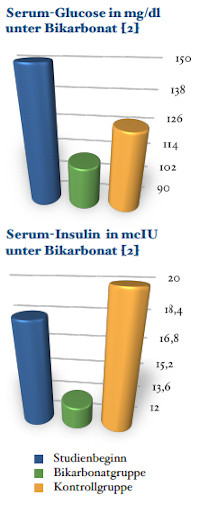
An der Studie von Belasi et al. [2] nahmen 145 nicht-insulinpflichtige Diabetiker mit CKD und cmA (Serumbicarbonat < 24 mmol/l) teil. Die Interventionsgruppe wurde im Gegensatz zur Kontrollgruppe mit oralem Natriumbikarbonat auf einen Serumspiegel von 24-28 mmol/l eingestellt. Untersucht wurden ferner SerumGlukose (s. Abb.) und -Insulin, HbA1c und HOMA-IR. Am Studienende zeigten sich gruppenspezifische Unterschiede: In der Bikarbonat-Gruppe war der Bedarf an Antidiabetika nach einem Jahr deutlich geringer als in der Kontrollgruppe. Die HOMA-Werte verbesserten sich in der Interventionsgruppe signifikant (p = 0,004).
Die Ergebnisse zeigen, dass eine Behandlung der cmA mit Bikarbonat gleichzeitig auch die Insulin-Sensitivität und damit das Praxis-Managements eine Diabetes Typ 2 erheblich verbessern kann. Durch die orale Natriumbikarbonat-Supplementation werden außerdem die Pufferspeicher aufgefüllt und die Nieren vor Säurebelastungen geschützt.
Literatur
[1] Mandel EI, et al. Plasma bicarbonate and risk of type 2 diabetes mellitus. CMAJ. 2012 Sep 18; 184(13):E719-25. (Originalarbeit )
[2] Belasi A, et al. Correction of metabolic acidosis improves insulin resistance in chronic kidney disease. BMC Nephrol. 2016 Oct 22;17(1): 158. (Originalarbeit )

Vanaditkristalle
Bei Patienten mit Typ-1-Diabetes führte die orale Gabe von Natriummetavanadat und Vanadylsulfat in Dosen von 50–125 mg / Tag über einen Zeitraum von 2 bis 4 Wochen zu einer Verbesserung des Nüchtern-Plasmaglukose-Spiegels und des täglichen Insulinbedarfs bei Patienten mit Typ-1-Diabetes. Ähnliche Dosen bei Patienten mit Typ-2-Diabetes zeigten neben einer Hemmung der endogenen Glukoseproduktion in der Leber eine Erhöhung der Insulinsensitivität, eine Reduktion der Nüchtern-Glukose- Spiegel und des glykosylierten Hämoglobins (HbA1c) sowie eine Besserung der Insulinresistenz [5].
Um die Wirksamkeit von Vanadiumsalzen als orale hypoglykämische Therapie zu untersuchen, wurden 16 Typ-2-Diabetiker sechs Wochen mit Vanadylsulfat (VOSO4) in drei Dosen behandelt. Der Glukosestoffwechsel verbesserte sich bei 3 von 5 Probanden, die 150 mg VOSO4 erhielten, und bei 4 von 8 Probanden, die 300 mg VOSO4 erhielten. Die basale Glukoseproduktion in der Leber und die Hemmung durch Insulin waren bei allen Dosen unverändert. Nüchtern-Glucose und HbA1c nahmen in den 150- und 300-mg-VOSO4-Gruppen signifikant ab. Bei der höchsten Dosis nahm das Gesamtcholesterin ab, allerdings auch das HDL. Die Vanadyl-Dosen von 150 und 300 mg waren gastrointestinal unverträglich. Zwar scheint Vanadylsulfat bei diesen Dosen für 6 Wochen sicher zu sein, jedoch verbesserten sich bei den tolerierten Dosen Insulinsensitivität oder Blutzucker nicht dramatisch [6].
Die Therapie mit Vanadium erscheint zum heutigen wissenschaftlichen Stand auch aufgrund der schlechten Bioverfügbarkeit eher schwierig [7].
Literatur
[5] Treviño S, et al. Vanadium in Biological Action: Chemical, Pharmacological Aspects, and Metabolic Implications in Diabetes Melitus. Biol Trace Elem Res. 2019 Mar; 188(1):68-98. (Originalarbeit )
[6] Goldfine AB, et al. Metabolic effects of vanadyl sulfate in humans with non-insulin-dependent diabetes melitus: in vivo and in vitro studies. Metabolism. 2000 Mar;49(3): 400-10. (Abstract )
[7] Domingo JL, Gómez M. Vanadium compounds for the treatment of human diabetes melitus: A scientific curiosity? A review of thirty years of research. Food Chem Toxicol. 2016 Sep;95:137-41. (Abstract )
Viele pharmakologischen Effekte von Zitruspolyphenolen beruhen auf der Fähigkeit, reaktive Sauerstoff- (ROS) und reaktive Stickstoffspezies (RNS) zu binden. Vor allem Naringin und Naringenin, z. B. aus der Grapefruit, zählen zu den wichtigen Bioflavonoiden und wurden in mehreren Studien untersucht.
In vivo und in vitro Studien an Diabetes-Modellen zeigen eine Wirkung von Zitrusflavonoiden bei der Verbesserung einer Glukosetoleranz, bei der Erhöhung der Insulinsekretion und -empfindlichkeit, bei der Reduktion einer Insulinresistenz und der Leberglukoseproduktion sowie bei der intestinalen Glukoseaufnahme und bei der Verbesserung der peripheren Glukoseaufnahme [1].
Insgesamt ist das Spektrum der positiven Effekte von Zitrusflavonoiden wie Naringenin und Naringin breit, und die geringe Toxizität kann sie zu wichtigen Vitalstoffen für die Therapie gegen Insulinresistenz und T2DM machen [2]. Entsprechende klinische Studien sollten folgen.
Literatur
[1] Mahmoud AM, et al. Review: Beneficial Effects of Citrus Flavonoids on Cardiovascular and Metabolic Health. Oxid Med Cel Longev. 2019 Mar 10;2019:5484138. (Originalarbeit )
[2] Den Hartogh DJ, Tsiani E. Review: Antidiabetic Properties of Naringenin: A Citrus Fruit Polyphenol. Biomolecules. 2019 Mar; 9(3): 99. (Originalarbeit )







Ausgabe 1/2019:
Schwerpunkt Diabetes (4,5 Mb)

Ausgabe 2/2020:
Schwerpunkt Herz (4,7 Mb)
Ausgabe 3/2021:
Metabolisches Syndrom (1,5 Mb)

Ausgabe 4/2021:
Geriatrische Prognose (3,1 Mb)
Ausgabe 5/2023:
Herz-Kreislauf-Erkrankungen (2,2 Mb)


Video: 2,38 min
Die teilweise dramatischen Zusammenhänge zwischen Herz-Kreislauf-Erkrankungen und chronischer Übersäuerung können Sie in dem folgenden Video sehen. Hier haben wir eine aktuelle Studie ausgewertet, die das Risiko für kardiovaskuläre Ereignisse, wie z. B. Herzinfarkt, Schlaganfall, Herzinsuffizienz und Tod, genau quantifiziert und damit die dringende Behandlungsbedürftigkeit einer Azidose untermauert.
Zink ist an der Insulinsynthese, -speicherung, -kristallisation und -sekretion in der Pankreas-β-Zelle sowie an der Wirkung und Translokation von Insulin in die Zellen beteiligt. Darüber hinaus scheint Zink durch die Aktivierung der Phosphoinositol-3-Kinase / Protein-Kinase-B-Kaskade eine Rolle bei der Insulinsensitivität zu spielen. Aufgrund einer Insulin-mimetischen Wirkung stimuliert Zink die Glukose-Aufnahme in Insulin-abhängige Gewebe. Ferner ist Zink an der Hemmung proinflammatorischer Zytokine wie Interleukin-1β und Faktor kβ beteiligt [1]. Im Vergleich der Zink-Spiegel im Vollblut zwischen T2DM-Patienten und gesunden Probanden konnten bei Diabetikern niedrigere Zink-Konzentrationen festgestellt werden [3], da es infolge der Hyperglykämie und Proteinurie zur erhöhten renalen Zinkexkretion kommt. Je nach Krankheitsdauer und nachlassender Nierenfunktion steigen die Zinkverluste zunehmend an.
Bei einer kürzlich durchgeführten klinischen Studie konnte eine adjuvante Zinkgabe die Progression eines Diabetes bei prädiabetischen Probanden reduzieren [3]. Darüber hinaus führt eine Zink-Supplementierung zu einer Abnahme des HbA1c sowie zu einer leichten, aber signifikanten Reduktion der Glukose-Konzentrationen, wobei der Effekt bei diabetischen und adipösen Patienten stärker ausgeprägt war. Die Insulin-Konzentrationen wurden nicht signifikant beeinflusst. Zink (z. B. 25 mg/d) sollte bei erhöhtem Bedarf bzw. Mangelversorgung in Form gut bioverfügbarer Zinksalze wie Zinkorotat, -glukonat oder -aspartat supplementiert werden. Bei der Zink-Supplementierung ist jedoch Vorsicht geboten, da sehr hohe Dosen von Zink einen Kupfermangel hervorrufen sowie HDL und Biomarker für den Eisenstatus reduzieren können [4].
Literatur
[1] Fernández-Cao JC, et al. Zinc Intake and Status and Risk of Type 2 Diabetes Melitus: A Systematic Review and Meta-Analysis. Nutrients. 2019 May; 11(5): 1027. (Originalarbeit )
[2] Fernández-Cao JC, et al. Dietary zinc intake and whole blood zinc concentration in subjects with type 2 diabetes versus healthy subjects: A systematic review, meta-analysis and meta-regression. J Trace Elem Med Biol. 2018 Sep; 49:241-251. (Abstract )
[3] Ranasinghe P, et al. Zinc supplementation in prediabetes: A randomized double-blind placebo-controled clinical trial. J Diabetes. 2018 May; 10(5):386-397. (Abstract )
[4] Dharmalingam M, Sam JE. Zinc and Glycemic Control. Indian J Endocrinol Metab. 2019 Mar-Apr; 23(2):173-174. (Originalarbeit )
- ANZEIGE -
T2D-Patienten haben eine erhöhte Prävalenz für ein Magnesiumdefizit, insbesondere Patienten mit schlecht kontrolliertem Blutzuckerprofil, längerer Krankheitsdauer sowie mit mikro- und makrovaskulären Komplikationen [1]. Darüber hinaus konnten signifikante inverse Assoziationen zwischen Magnesiumaufnahme und T2D-Risiko gezeigt werden. Eine Erhöhung der Magnesiumaufnahme um 100 mg/d ist mit einer Reduktion des T2D-Risikos um bis zu 15 % verbunden. Studien zeigen eine erhöhte Insulinresistenz bzw. eine schlechtere Glucostoleranz bei Magnesiummangel [2]. Daher ist bei Typ 1- und Typ 2-Diabetikern eine regelmäßige Supplementierung von 300-500 mg Magnesium pro Tag (z. B. Magnesiumorotat, -citrat oder -aspartat) empfehlenswert.
Literatur
[1] Xin Fang, et al. Dose-Response Relationship between Dietary Magnesium Intake and Risk of Type 2 Diabetes Melitus: A Systematic Review and Meta-Regression Analysis.Nutrients. 2016 Nov; 8(11): 739. (Originalarbeit )
[2] Al Alawi AM, et al. Review: Magnesium and Human Health: Perspectives and Research Directions. Int J Endocrinol. 2018;2018:9041694. (Originalarbeit )
Es gibt Hinweise, dass eine verminderte Kaliumkonzentration im Serum mit einer Glukoseintoleranz assoziiert ist. Darüber hinaus stimuliert Kalium die Insulinausschüttung in den Beta-Zellen der Bauchspeicheldrüse [1]. Studien zeigten einen signifikanten Zusammenhang zwischen Serum-Kalium und Diabetesrisiko, unabhängig von einer Diuretika-Therapie. Daher ist Kalium ein wichtiger Marker, um Risikopatienten früher zu erkennen. [2]. Bei moderatem Kaliummangels genügt meist eine Ernährung mit kaliumreichen Lebensmitteln und der Verzicht auf übermäßigen Salzkonsum. Darüber hinaus kann eine Supplementation durch Kombinationspräparate oder Kaliumcitrat erfolgen.
Literatur
[1] Ekmekcioglu C, et al. The role of dietary potassium in hypertension and diabetes. J Physiol Biochem. 2016 Mar;72(1):93-106. (Abstract )
[2] Meisinger C, et al. Serum potassium is associated with prediabetes and newly diagnosed diabetes in hypertensive adults fom the general population… Diabetologia. 2013 Mar;56(3):484-91.(Abstract )